Инструкция
Противозачаточную спираль помещают в матку женщины, после установки она не ощущается в организме. Эта система отличается небольшими размерами (три с половиной сантиметра в длину), а весит совсем незначительно. В спирали содержится гормон левоноргестрел, система ежедневно выделяет его небольшую дозу. Поскольку гормон сразу же попадает в место назначения, организму хватает действительно мизерного количества. Этого гормона в ежедневной дозе в семь с половиной раз меньше, чем в обычных противозачаточных .
Внутриматочная гормональная спираль действует сразу по трем направлениям. Под действием левоноргестрела существенно сгущается слизь в шейке матки, которая мешает проникновению инфекций. К тому же, ее сгущение мешает движению сперматозоидов. Помимо этого гормон создает некомфортную для сперматозоидов среду, в которой они теряют подвижность, так что даже если один из них сумел преодолеть цервикальную слизь, у него очень мало шансов добраться до яйцеклетки. К тому же, под действием левоноргестрела происходит истончение внутреннего слоя матки, к которому должна прикрепляться оплодотворенная яйцеклетка. После установки спирали матка очищает себя изнутри, что благотворно влияет на ее здоровье, к тому же, даже если живучий сперматозоид умудрился оплодотворить яйцеклетку, ей просто некуда будет прикрепиться. Нужно отметить, что моментом считается именно момент прикрепления плодного яйца к стенке матки, поскольку этого не происходит, считать гормональную спираль абортивным методом нельзя.
Гормональная спираль устанавливается врачом на срок от трех лет. Учтите, что в первые месяцы будет происходить адаптационный период, что может доставить ряд неудобств. Прежде всего, это связано с истончением эндометрия (внутреннего слоя матки) и выведением его наружу, что сказывается на менструальных выделениях. В течение двух-трех месяцев между непосредственно менструациями может присутствовать большое количество дополнительных выделений. Не стоит пугаться, это нормальный процесс. После окончания периода адаптации чаще всего сокращаются, становятся менее обильными и болезненными.
Если вы впервые поставили себе такую спираль, желательно в период адаптации провериться у врача. Делать это лучше всего через десять дней, чтобы посмотреть при помощи УЗИ, насколько хорошо «встала» спираль, а затем через три месяца после окончания адаптации, чтобы проверить состояние организма. После этого нужно навещать гинеколога раз в полгода в целях профилактики и контроля за здоровьем.
Стандартная внутриматочная спираль представляет собой Т-образную пластинку, заключенную в проводник с прижатыми плечиками. После введения спирали в полость матки проводник извлекается и плечики расправляются, препятствуя выпадению ВМС.Находясь в полости матки, спираль оказывает механическое воздействие на эпителий, вызывая так называемое асептическое воспаление, в результате которого в верхнем слое внутренней поверхности матки развиваются изменения, препятствующие имплантации оплодотворенной яйцеклетки. Еще одним результатом асептического воспаления является образование пены в полости матки, которая препятствует продвижению сперматозоидов и снижает их жизнеспособность.
Кроме того, современные ВМС выделяют в полость матки активные вещества (ионы меди в случае медьсодержащих спиралей или женские гормоны – гестагены в случае гормональных систем), которые также имеют контрацептивное действие.
Таким образом, внутриматочные спирали оказывают эффект сразу на несколько звеньев репродуктивного процесса :
- препятствуют продвижению сперматозоидов;
- снижают их жизнеспособность;
- вызывают изменения в эндотелии матки, препятствующие сохранению и развитию беременности).
Небольшой экскурс в историю изобретения внутриматочных спиралей
По некоторым сведениям внутриматочные средства были известны с древности. Так, некоторые историки считают, что еще во времена Гиппократа древнегреческие эскулапы вводили в полость матки камешки, используя для этого полую трубку. Однако достоверные данные о попытках предохранения от беременности с помощью помещения в полость матки инородных тел относятся к началу девятнадцатого столетия: предшественником современных внутриматочных контрацептивов стало растение, стебель которого вставляли в полость матки, а цветком прикрывали зев. Разумеется, такого рода контрацепция была крайне несовершенной во всех отношениях.Так что достойные внимания научные поиски относятся только к началу двадцатого века. Первооткрывателями стали немецкие ученые, разработавшие несколько различных моделей внутриматочных контрацептивов. Препятствием к дальнейшему развитию стали частые инфекционно-воспалительные осложнения, нередко приводящие к тяжелым последствиям. С приходом к власти нацистского режима внутриматочные контрацептивы были запрещены под вердиктом «представляют угрозу для умственного и психического здоровья арийских женщин».
Следует отметить, что современные достижения медицины значительно обезопасили внутриматочные спирали. Однако воспалительные заболевания органов малого таза остаются наиболее тяжелым осложнением применения данного вида контрацепции.
Поэтому ВОЗ категорически не рекомендует использовать ВМС женщинам со склонностью к развитию инфекционных процессов в малом тазу. В группу риска входят пациентки, страдающие хроническими инфекционно-воспалительными заболеваниями женской половой сферы, а также женщины, имеющие нескольких половых партнеров.
Другим серьезным недостатком первых ВМС была высокая вероятность экспульсии (отторжения) установленной спирали. Исследователям пришлось испробовать множество модификаций с различным дизайном, пока спираль не приобрела современную форму, оказавшуюся наиболее совершенной.
Тем не менее, даже сегодня специалисты не рекомендуют молодым нерожавшим женщинам использовать данный вид контрацепции, поскольку у этой категории пациенток имеются анатомические (малый объем полости матки, узкий канал шейки матки) и гистохимические (повышенная возбудимость мышечного слоя матки) факторы, обуславливающие склонность к отторжению ВМС.
Долгожданное признание внутриматочные контрацептивы получили во второй половине прошлого века. В 1961 году была создана модель, названная по имени изобретателя петлей Липпса. Она стала родоначальницей так называемого первого поколения ВМС.
Модели этого поколения отличались большими габаритами, поэтому нередко вызывали неприятные побочные эффекты, такие как маточные кровотечения , схваткообразные боли внизу живота и т.п.
Ученые продолжили свои изыскания, и, в результате, в конце 60-х были созданы первые модели второго поколения – медьсодержащие ВМС, а в начале 70-х – первые гормональные внутриматочные системы, давшие начало третьему поколению ВМС.
Модели второго поколения оказались намного эффективнее и значительно реже вызывали осложнения и побочные эффекты, а гормональные внутриматочные спирали привлекали многих женщин сопутствующим лечебным эффектом. Речь идет о таких распространенных патологиях как предменструальный синдром , гиперплазия эндометрия, эндометриоз матки и др. Так начался расцвет популярности внутриматочных контрацептивов.
Секреты популярности внутриматочных спиралей
Сегодня внутриматочная контрацепция является одним из самых популярных способов предохранения от нежелательной беременности.Согласно данным Всемирной организации здравоохранения около 60 миллионов женщин используют различные виды внутриматочных контрацептивов.
В России внутриматочная спираль – самый востребованный способ контрацепции, по данным статистики Минздрава около 15% гражданок РФ детородного возраста отдают предпочтение ВМС.
Такая популярность объясняется, в первую очередь, удобством использования ВМС по сравнению с другими методами контрацепции. Использование внутриматочной спирали не требует особой пунктуальности как в случае с пероральными контрацептивами, которые следует пить каждый день в одно и то же время. С другой стороны, в отличие от барьерных методов контрацепции, применение ВМС не оказывает негативного влияния на спонтанность половой жизни.
Важным позитивным моментом внутриматочной контрацепции является отсутствие системного воздействия на организм, поэтому ВМС – оптимальный выбор для кормящих матерей и женщин в возрасте старше 35 лет.
Пожалуй, единственным неудобством, возникающим при использовании спирали, является необходимость обращения в медицинское учреждение для ее установки и удаления. Однако если учесть, что обычно ВМС вводится на срок в 5-10 лет (в зависимости от модели спирали), то это не такой уж и большой недостаток.
После установки или удаления спирали необходимо в течение недели воздержаться от половой жизни, тяжелых физических нагрузок и тепловых процедур (ванна, баня, сауна). Затем врач проводит контрольный осмотр, и женщина возвращается к обычному ритму жизни. Использование спирали на протяжении долгих лет ни в чем не ограничивает женщину.
У 76-92% женщин после удаления спирали желанная беременность наступает в первые же 12 месяцев. Данный вид контрацепции не оказывает негативного влияния на течение последующих беременностей и родов.
Внутриматочные средства впервые упоминаются в 1909 году, когда Рихтеру удалось подробно описать выполненное в виде кольца устройство, которое в те годы производилось из кишки обычного шелковичного червя. Хотя о первых в истории ВМС было известно еще в античные времена, рассматривать такие приспособления в данное время не стоит. В настоящее время используются различные формы внутриматочные противозачаточных средств, включая «зонтик », «петлю », букву «Т» , приспособления в виде спирали или ВМС в виде кольца .
Для производства ВМС сейчас используют различные инновационные материалы, в число которых входит пластмасса , серебро и медь . Наиболее часто в наше время в отечественной и мировой гинекологии используются приспособление Соррег-Т 380А , в котором содержится медь. Внутриматочные противозачаточные средства наиболее актуальные в Китае, где такие приспособления сейчас являются основным способом . Среди наиболее часто используемых форм ВМС следует отметить кольцо без ниток , с одним завитком, которое изготовляется из нержавеющей меди. Такая форма кольца постепенно вытесняет ранее популярное кольцо Махуа , выполняемое с двумя симметричными завитками.
Согласно статистике, в настоящее время ВМС во всем мире пользуется 85 миллионов женщин, из них более 60 миллионов приходится на Китай. Такой метод предохранения от наступления нежелательной беременности сейчас находится на втором месте, а на первом месте до сих пор сохраняется добровольная хирургическая стерилизация . В XXI столетии наиболее актуальными становятся изготовленные из меди внутриматочные средства, получившие собирательное название Соррег-Т 380А. К таким ВМС следует отнести такие современные модификации, как Multiload , Си-380- Slimilin , Сорре r -Т 200 , Nova Т , петля Липпса и Т Си-380Ag , а также средства с содержанием прогестина .
Контрацептивные возможности ВМС, в основном, основаны на особом воздействии на женскую яйцеклетку , они оказывают действие на миграцию сперматозоидов , на имплантации и процессы оплодотворения , а также непосредственно на матку . Но, к сожалению, точный механизм действия внутриматочных противозачаточных средств до конца не изучен и учеными не установлен до сих пор. Считается, что такие контрацептивы действуют на матку и вызывают способность ее сокращения, а также изменение активности. Возможно, их применение приводит к развитию воспалительного процесса асептического характера , при этом ферментативная система эндометрия изменяет активность, а перистальтика маточных труб ускоряется. Поэтому миграция сперматозоидов, от которой происходит женской яйцеклетки, существенно изменяется, они быстро попадают в полость матки, а затем гибнут, не достигнув своей цели.
Изучая предположительные свойства и различные механизмы воздействия современных маточных контрацептивов, можно отметить их следующее возможное влияние:
- на сперматозоиды, а также замедление их миграции в из влагалища женщины;
- на оплодотворенную яйцеклетку, при этом ускоряется ее последующий переход в матку через фаллопиевы трубы;
- на фертилизацию – значительное торможение процесса по оплодотворению яйцеклетки;
- на имплантацию – последующую гибель бластоцистов в силу реакции на присутствие в матке инородного тела и существенному развитию воспалительных процессов;
- возможно абортивное влияние внутриматочных контрацептивов из-за отторжения уже оплодотворенной яйцеклетки от эндометрия;
- на эндометрий в силу уменьшения активности карбоангидразы , а также щелочной фосфатазы . Это достигается путем вступления в химическую реакцию меди, из которой изготавливаются внутриматочные средства.
Важными условиями при выборе ВМС являются не только их форма и размер, уровень в спирали и содержания меди, а также возраст самой женщины , количество ее предыдущих беременностей либо родов. Если медикаментозные ВМС применять правильно, то частота наступления нежелательной беременности колеблется на уровне 0,1-1,5%, а для типичного использования немедикаментозных внутриматочных противозачаточных средств данный показатель поднимается до уровня 2-3%. Среди женщин в старшем возрасте, как правило, ВМС уже менее эффективны, так как показатели эффективности напрямую взаимосвязаны с возрастом самой женщины. Статистические данные показывают, что наименее эффективными являются внутриматочные средства, выполненные в виде кольца с содержанием меди, а средство ВМС Сорре r -Т 380А характеризуется минимальной частотой наступления нежелательной беременности.
Перед введением внутриматочных противозачаточных средств желательно произвести гинекологическое обследование, которое может выявить противопоказания использования ВМС такие как патологическое строение матки либо наличие биомы .
Принципы введения внутриматочных средств
 Если наличие беременности исключается, то внутриматочные средства можно вводить в любой период менструального цикла. В случаях, когда подозревается наличие беременности, рекомендуется подождать наступления следующего менструального цикла. Чаще всего внутриматочные средства вводятся в матку женщины на 3-8 дней, в самом начале менструального цикла либо по истечению определенного периода после . После родов рекомендуется подождать несколько месяцев, и лишь потом вводить внутриматочные противозачаточные средства.
Если наличие беременности исключается, то внутриматочные средства можно вводить в любой период менструального цикла. В случаях, когда подозревается наличие беременности, рекомендуется подождать наступления следующего менструального цикла. Чаще всего внутриматочные средства вводятся в матку женщины на 3-8 дней, в самом начале менструального цикла либо по истечению определенного периода после . После родов рекомендуется подождать несколько месяцев, и лишь потом вводить внутриматочные противозачаточные средства.
ВМС вводят в следующих ситуациях при отсутствии беременности:
- В первые десять минут после произошедших родов, так как впоследствии вводить ВМС уже рискованно вследствие сокращения матки и возникает значительный риск экспульсии
- Через полгода после родов, если исключена новая беременность, а женщина весь данный период либо отказывалась от половых актов, либо при контактах использовался , либо женщина пользовалась влагалищными
- Сразу после произведенного аборта, если он делался ранее, чем за 12 недель после зачатия плода, если искусственный легальный, либо самопроизвольный аборт не характеризуется осложнениями
- В любой день менструального периода, если наличие беременности полностью исключается, а женщина до этого постоянно пользовалась какими-либо контрацептивами
Введение ВМС и профилактическая антибиотикотерапия
В настоящее время с профилактической целью назначаются в случаях, когда женщина подвергается большому риску заразиться инфекциями, которые передаются половым путем. Если назначается антибиотикотерапия, необходимо учесть следующие факторы:
- Женщина в данный период не должна болеть , имеющими острый характер, а также не иметь противопоказаний к использованию антибиотиков и введению ВМС
- Рекомендуются внутренний прием
- В период женщине рекомендуется принять
Как правило, внутриматочные средства вводятся сразу же после физиологических родов, если они прошли без осложнений, а сокращения матки носят нормальный характер, при этом риск наступления маточного кровотечения должен отсутствовать. После выхода плаценты внутриматочные средства последовательно вводятся вручную, их введение является удобным и безопасным методом, при этом риска инфицирования не возникает. Чтобы предотвратить развитие воспалительных осложнений, нужно строго соблюдать правила асептики, к которым относится обязательное использование длинных стерильных перчаток.
Такая методика ввода ВМС имеет побочный эффект это завышенная частота экспульсии внутриматочных противозачаточных средств. При этом вероятность наступления частота экспульсии в содержащих медь ВМС существенно ниже, чем аналогичный показатель при использовании петли Липпса, в силу этого дальнейшие пояснения касаются лишь средств Сорре r -Т 380А.
Вероятность возникновения экспульсии снижается в следующих случаях:
- если внутриматочные средства вводятся в матку в течение первых десяти минут после выхода плаценты ;
- необходимо вручную освободить полость матки от скопившихся в ней сгустков крови;
- внутриматочные средства должны выть установлены вручную в полость матки;
- ВМС нужно расположить на дне матки, высоко в ее полости;
- ВМС должен вводить опытный врач;
- необходимо ввести внутривенно препарат, вызывающий сокращение матки.
Если нити Сорре r -Т 380А вводить непосредственно после родов, их рекомендуется оставить прямо в полости матки. Если женщина через месяц после введения не может их пальпировать самостоятельно, то положение ВМС наименования Сорре r -Т 380А определяется методом зондирования внутриматочной полости. Нужно учитывать, что в течение месяца после прошедших родов наступление новой беременности считается маловероятным фактом. Если нити ВМС во время зондирования можно пальпировать, врач без особого труда может быстро извлечь их из внутриматочной полости, а впоследствии – из шейки матки. Во всех остальных случаях внутриматочные средства, наличие которых подтверждено зондированием, уже можно оставлять в полости матки без каких-либо опасений.
Многие женщины сразу после введения внутриматочных средств отмечают тошноту либо значительные боли , поэтому рекомендуется приходить в медицинскую клинику вместе с супругом либо партнером, который после процедуры может сопроводить женщину домой.
После введения маточных средств необходимо проверить положение их нитей еще до того, как вы собрались покинуть кабинет врача. Научитесь самостоятельно определять длину нитей, при этом они из наружного зева в шейке матки обычно выступают на два сантиметра. Если при уже введенных ВМС вы можете ощупать их пластмассовые части, либо осуществление пальпации становится невозможным, значительно повышается риск наступления нежелательной беременности. Нити рекомендуется проверять регулярно в течение нескольких месяцев после ввода ВМС в маточную полость, а при выявлении нарушения их положения рекомендуется до следующего обращения к врачу использовать дополнительные противозачаточные средства.
Не забывайте о возможности развития различных воспалительных процессов , а также риске инфицирования. При болях внизу живота, повышении температуры, различных выделениях из влагалища немедленно обратитесь к специалисту. Помните, что подобные воспалительные заболевания – прямой путь к или хроническим тазовым болям.
Обязательно следите за всеми изменениями менструаций и нарушениями в менструальном цикле, своевременно обращайтесь к гинекологу при малейшем беспокойстве из-за нарушения самочувствия. Обращайте внимание на такие симптомы, как появление из влагалища обильных слизистых либо кровянистых выделений , усиление болей во время месячных, возникновение менструальных кровотечений . Помните, что ВМС можно удалить в любое время, достаточно лишь обратиться к врачу. Не стоит забывать, что неприятные симптомы при использовании данной методики по контролю рождаемости проявляются, как правило, в первые два-три месяца после введения внутриматочных средств, а затем у многих женщин они проходят.
Не пытайтесь удалить ВМС самостоятельно , так как безопасное для вас извлечение внутриматочного противозачаточного средства возможно лишь опытным врачом и только в стерильных клинических условиях. Всегда следите за проявлениями следующих признаков:
- задержка менструации – данный факт может свидетельствовать о наступлении беременности;
- возникновение кровотечений либо кровянистых выделений;
- появление болей в нижней части живота, а также болевых ощущений во время полового акта;
- наличие патологических выделений, инфекций и воспалительных процессов;
- общее недомогание, включающее такие признаки, как , повышение температуры тела, слабость;
- невозможность пальпации нитей ВМС, их удлинение либо укорочение.
Осложнения при использовании ВМС
 Среди всех случаев извлечения ВМС в 5-15% непосредственной причиной данного факта является появление кровянистых выделений либо возникновение кровотечений, особенно на первом году использования данных средств предотвращения нежелательной беременности. Симптомами для извлечения ВМС может являться общая слабость, бледность кожи, выделение кровяных сгустков в период между двумя менструациями, устойчивые и продолжительные кровотечения. В любом случае, при кровотечениях внутриматочное противозачаточное средство рекомендуется удалить, даже если его введение не является причиной возникновения данной проблемы.
Среди всех случаев извлечения ВМС в 5-15% непосредственной причиной данного факта является появление кровянистых выделений либо возникновение кровотечений, особенно на первом году использования данных средств предотвращения нежелательной беременности. Симптомами для извлечения ВМС может являться общая слабость, бледность кожи, выделение кровяных сгустков в период между двумя менструациями, устойчивые и продолжительные кровотечения. В любом случае, при кровотечениях внутриматочное противозачаточное средство рекомендуется удалить, даже если его введение не является причиной возникновения данной проблемы.
Если возникнут проблемы различного характера, придерживайтесь следующих рекомендаций:
- еще перед вводом внутриматочной контрацепции необходимо осуществить зондирование с максимальной осторожностью, важно правильно подобрать зонд нужного размера;
- при возникновении сильной боли во время ввода ВМС в либо последующем двухдневном периоде, а также во время менструации, данное внутриматочное средство рекомендуется удалить; если боли не очень сильные, то снять их можно при помощи ;
- если возникает частичная экспульсия внутриматочного противозачаточного средства, его нужно удалить, а затем в случае отсутствия беременности, если не наблюдаются воспалительные процессы, рекомендуется установить новое ВМС;
- при воспалительных заболеваниях у женщины органов малого таза нужно извлечь ВМС, провести соответствующее лечение, длительность которого не менее трех месяцев, а затем ввести в матку новое противозачаточное внутриматочное средство;
- в случае возникновения сильных болей сразу же после введения, при потере сознания, остановке сердца, судорогах, вазо-вагальных реакциях нужно ввести внутримышечно и любое обезболивающее средство, чтобы поддержать тонус сердца, в тяжелых случаях ВМС следует обязательно удалить;
- если наличие ВМС в маточной полости вызывает дискомфорт из-за большого размера, его можно спокойно извлечь и заменить внутриматочным контрацептивом меньшего размера;
- при самопроизвольном аборте нужно сначала диагностировать беременность, затем удалить ВМС, после этого эвакуировать полость матки, исключив внематочную беременность; если диагностируется внематочная беременность, женщину нужно направить на срочную операцию ;
- при неправильном раскрытии внутриматочного контрацептива нужно удалить ВМС, а затем легко ввести новое средство.
Осложнения при использовании ВМС заключаются в самопроизвольной экспульсии внутриматочного средства, которая наблюдается примерно в 2-8% случаев. как правило, это происходит в первый год использования. Ее симптомами являются: , возникновение болей в нижней части живота, появление межменструальных кровотечений. После полового акта при экспульсии могут наблюдаться кровянистые выделения, признаки диспареунии , следует обратить внимание и на удлинение нитей, а также ощущение внутриматочного средства в шейке матки или в маточной полости. Помните, что экспульсия может не только вызывать дискомфорт у женщины, но и являться непосредственной причиной раздражений полового члена ее партнера.
Если вы не наблюдаете прямые симптомы экспульсии, обращайте внимание на ее возможные косвенные последствия, включая невозможность пальпации внутренних нитей, наступление беременности, задержку менструации.
Можно выделить следующие объективные признаки экспульсии:
- расположение ВМС во влагалище либо в цервикальном канале;
- в случае частичной экспульсии наблюдается удлинение нитей ВМС;
- при полной экспульсии нити ВМС не визуализируются;
- во время зондирования, рентгеновского либо ультразвукового исследования живота и органов таза ВМС не обнаруживаются.
Если диагностируется частичная экспульсия, то внутриматочное противозачаточное средство нужно обязательно извлечь, затем если воспалительный процесс отсутствует, а беременность не наступила, то новое ВМС можно ввести сразу же после изъятия старого, либо подождать следующего менструального периода. Если наблюдается полная экспульсия и не выявлено никаких противопоказаний, можно ввести другой маточный контрацептив. Статистика показывает, что реже всего случается экспульсия внутриматочных средств, содержащих прогестины.
Нередко женщины жалуются на постепенное укорочение нитей, невозможность пальпирования, а также на факт, что увеличение длины нитей приводит к раздражению полового члена супруга либо партнера. Данные факты свидетельствуют либо об экспульсии ВМС, либо об их переходе в брюшную полость, поэтому необходимо обследование для того, чтобы определить положение нитей. Лучшая методика – ультразвуковое исследование, позволяющее просмотреть местонахождение нитей с большой точностью.
Чтобы восстановить нормальное положение сместившихся нитей ВМС, довольно часто применяется спираль. В редких случаях цервикальный канал обследуется с помощью узких щипцов, благодаря которым опытный врач может без труда установить местонахождение нитей внутриматочного конрацептива. Такие средства можно не только нащупать, но и быстро удалить различными медицинскими инструментами, включая крючки и щипцы, используемые при гистероскопии .
В случае, когда нити ВМС находятся во внутреннем пространстве матки, данный контрацептив рекомендуется удалить, а затем ввести новый – данной разновидности либо другого типа.
Около 30% случаев возникновения нежелательной беременности в период использования внутриматочных противозачаточных средств напрямую связано с экспульсией ВМС, но беременность наступает даже при наличии такого средства в полости матки. Если беременность все же наступила, требуется срочное извлечение внутриматочного контрацептива, с помощью потягивания за нити, либо методом осторожной тракции .
- в данном случае в два раза повышается риск ;
- увеличивается риск развития внематочной беременности;
- в случае самопроизвольного выкидыша значительно повышается риск последующего развития инфекции.
В случае введения ВМС частота перфорации матки колеблется на уровне 0,04-1,2%, а данные показатель непосредственно связан с формой и разновидностью внутриматочных конрацептивов, техники их введения, анатомических особенностей маточной полости, положения ВМС, а также компетентности врача. При перфорации матки возникают боли во время введения внутриматочных противозачаточных средств, затем наблюдается постепенное исчезновение нитей, регулярные , а потом следует возможное наступление беременности.
Довольно часто диагностика существенно затруднена, так как внешние признаки перфорации матки могут полностью отсутствовать. На развитие данного факта могут указывать такие объективные причины, как отсутствие нитей внутри цервикального канала, невозможность удалить данный внутриматочный конрацептив даже в случае его обнаружения, выявление смещенного ВМС во время гистероскопического, ультразвукового либо рентгеновского обследования.
Причиной перфорации шейки майки зачастую является экспульсия ВМС. Во время гинекологического обследования гинеколог обнаруживает конрацептив в каком-либо из сводов влагалища. Если развивается перфорация шейки матки, то ВМС сначала нужно перевести во внутриматочное пространство, а затем извлечь данное средство узкими щипцами из шейки матки. В случае, когда происходит имплантирование внутриматочного контрацептива в шейку матки, то ВМС удаляется при помощи обычных методик. При расположении данного противозачаточного средства вне полости матки, его удаление производится путем лапаротомии либо . Диагностируемую беременность можно при желании сохранить, даже если точное месторасположение ВМС не было установлено.
Осложнения при использовании ВМС включают обострения хронических заболеваний полости матки . Острые воспалительные процессы у рожавших женщин встречаются в 1,5-7% среди рожавших женщин, а среди нерожавших данный показатель составляет примерно 10%. Наличие воспалительных процессов во время использования ВМС довольно часто становится следствием различных инфекций, которые обычно передаются половым путем, включая гонорею и хламидиоз . Риск инфицирования при применении внутриматочных противозачаточных средств гораздо выше, чем при использовании других методов контрацепции. В любом случае при диагностике различных воспалительных заболеваний внутриматочное противозачаточное средство нужно немедленно извлечь, затем в течение двух недель проводить лечение подходящими антибактериальными препаратами, а впоследствии необходимо контрольное обследование.
Если ВМС находится в маточной полости, лечение воспалительных процессов в органах, расположенных в зоне малого таза не рекомендуется, так как сначала нужно извлечь внутриматочный контрацептив. В противном случае очень высока вероятность развития , перитонита, а также обтурации маточных труб. Перед введением нового внутриматочного противозачаточного средства после устранения воспалительного процесса и его причины рекомендуется подождать три месяца .
Методика ввода ВМС
 Современная методика ввода ВМС довольно проста, она выполняется только в асептических условиях амбулатории
. Врач должен предварительно произвести тщательное гинекологическое обследование, чтобы точно исключить возможность беременности пациентки и убедиться в отсутствии воспалительных процессов, а также выявить наличие перфорации матки. Если матка расположена ретроградно
, потребуется ее более точное исследование.
Современная методика ввода ВМС довольно проста, она выполняется только в асептических условиях амбулатории
. Врач должен предварительно произвести тщательное гинекологическое обследование, чтобы точно исключить возможность беременности пациентки и убедиться в отсутствии воспалительных процессов, а также выявить наличие перфорации матки. Если матка расположена ретроградно
, потребуется ее более точное исследование.
Шейку матки и влагалище нужно обработать антисептическим раствором, включая раствор йода либо хлорида бензалкониума. Чувствительным женщинам потребуется внутрицервикальное обезболивание, после этого цервикальные щипцы необходимо наложить на шейку матки, на ее верхнюю губу, а затем их медленно сомкнуть. Далее в полость матки осторожно вводится маточный зонд, когда он достигает дна маточной полости, на шейку матки накладывается стерильный ватный тампон, извлекаемый одновременно с самим зондом.
Внутриматочное противозачаточное средство вводится в проводник, а затем подготовленная конструкция через шеечный канал внедряется в маточную полость. Каждое действие врач-гинеколог должен выполнять очень медленно, соблюдая максимальную осторожность. Когда внутриматочный конрацептив введен, остается лишь подрезать его нити, а пациентке можно порекомендовать выполнить пальпацию нитей ВМС сразу же, чтобы знать норматив по расположению данного противозачаточного средства. В данном случае женщине впоследствии будет легче определить экспульсию, если она возникнет.
Методика извлечения ВМС
Срок извлечения ВМС зависит от разновидности и типа внутриматочного контрацептива, но, как правило, данное средство необходимо извлекать уже через три-четыре года . Извлекать ВМС проще всего в период наступления менструации, так как в данном случае такая процедура производится относительно легко и максимально безболезненно. Удалять ВМС следует медленно постоянной легкой тракцией, при возникновении естественного сопротивления нужно произвести зондирование маточной полости, затем правильно повернуть зонд на 90°, чтобы расширить шейку матки.
В сложных случаях потребуются специальные расширители и предварительная парацервикальная блокада , нередко расширение производится и с использованием ламинарии . На шейку матки можно наложить цервикальные щипцы, чтобы ее надежно зафиксировать, а матка могла выровняться. Узкие щипцы помогут выявить нити ВМС при невозможности их визуализации, для исследования внутренней полости матки можно использовать специальные крючки , щипцы-аллигаторы либо кюретку Новака . Если пациентка использовала ВМС дольше положенного срока, нужно учесть возможность врастания внутриматочного контрацептива в стенку самой полости, а также существенное сужение цервикального канала. Современная методика извлечения ВМС включает обезболивание. Сначала врач-гинеколог должен произвести парацервикальную анестезию, вводя пациентке раствор лидокаина. Данное действие необходимо выполнять только в процедурном кабинете, где в сложном случае в любой момент будет можно оказать пациентке неотложную помощь, если она потребуется. Парацервикальная анестезия в настоящее время используется при извлечении внутриматочных противозачаточных средств у ранее нерожавших женщин, а также при риске вазо-вагальных реакций.
Следующие этапы парацервикальной блокады врачам рекомендуется проводить таким образом:
- перед процедурой необходимо выполнить обследование пациентки с помощью специальных зеркал , а затем обследовать ее бимануальным способом ;
- слизистую оболочку шейки матки и влагалища необходимо прочистить антисептическим раствором;
- во время проведения процедуры рекомендуется поинтересоваться у пациентки, нет ли у нее жалоб на головокружение, тошноту, пощипывания в области половых губ, звон в ушах;
- обработайте шейку матки, на верхнюю губу наложите щипцы, введя пациентки прямо в губу раствор лидокаина в необходимых пропорциях;
- после ввода местного анестетика нужно ввести иглу в соединительную ткань под слизистой оболочкой;
- через пять минут после осуществления блокады можно приступать непосредственно к удалению ВМС.
В современной медицине спираль внутриматочная популярна среди женщин, желающих обезопасить себя от незапланированной беременности. Такой метод контрацепции славится высоким уровнем защиты, однако, большое количество девушек отказывается от использования ВМС из-за информации о возможных побочных эффектах.
На самом деле, если правильно подобрать устройство и специалиста, который сможет грамотно поставить спираль, учесть показания и противопоказания, то ВМС станет одним из самых надежных вариантов контрацепции.
Внутриматочной спиралью называют устройство, изготовленное из меди и пластика. Выглядит оно как небольшой якорь Т-образной или О-образной формы. Приспособление ставят в полость матки.
Как работает спираль? ВМС мешает движению сперматозоидов, в результате чего повреждаются их тела, сокращается жизненный цикл яйцеклетки. В случае оплодотворения (что бывает чрезвычайно редко) мешает яйцеклетке закрепиться в матке.
Современные устройства также содержат в себе металлы и гормоны левоноргестрела, которые дополнительно защищают женские половые органы от воспаления. На видео ниже показано как работает этот новый метод контрацепции:
Все вагинальные спирали обладают комплексным механизмом действия:
- Замедление овуляции, снижение функции яичников;
- Сбой имплантации;
- Препятствие движению сперматозоидов;
- Изменения характера движения яйцеклетки по фаллопиевой трубе.
Спирали удобны для женщин, которые ведут активную половую жизнь. В случае с ВМС не нужна строгая самодисциплина в отличие от варианта с приемом гормональных препаратов.
Плюсы и минусы

ВМС – эффективный вид контрацепции, проверенный и надежный, при условии, что введение проводится опытным и умелым гинекологом.
Если устройство правильно расположено в полости матки, никакого дискомфорта женщина не почувствует.
Преимущества:
- Высокая эффективность в плане контрацепции;
- Длительный срок действия – до 5 лет;
- После извлечения гарантируется полное восстановление фертильности спустя несколько циклов;
- Во время полового акта женщина и ее партнер не ощущают ВМС;
- Наличие устройства не помешает употреблять лекарственные препараты или проводить хирургическое вмешательство;
- Нет нужды в дополнительной
- Широкий выбор производителей и разная ценовая политика.
Недостатки:
- Тельце матки будет постоянно приоткрытым, что чревато попаданием патогенной флоры;
- В матке присутствует инородное тело;
- Увеличение критических дней, количество выделившейся крови станет значительно больше;
- Вероятность внематочной беременности возрастает в несколько раз;
- Возможно самостоятельное выпадение устройства;
- Риск повредить стенки матки;
- Нет никакой защиты от ;
- При случившейся беременности устройство угрожает развитию малыша.
Наличие ВМС увеличивает вероятность возникновения осложнений в процессе родов, практически всегда такую беременность требуется прервать с помощью хирургического вмешательства.
Виды и формы
Какие существуют спирали и какую из них выбрать? Существует примерно 50 разновидностей устройств различной формы. В связи с таким огромным выбором приспособлений, спираль должна подбираться только лечащим врачом.

Первое поколение:
- Устройство не имеет в своём составе металлов или гормона, изготовлено только из пластика;
- Не препятствует движению сперматозоидов к яйцеклетке, оплодотворение происходит в обычном порядке;
- Только предотвращает возможность проникновения плодного яйца к эндометрию;
- Вызывает побочные эффекты: зуд и жжение в области влагалища, болезненные ощущения внизу живота;
- Не исключено выпадение устройства.
Спирали первого поколения уже практически не вставляют, поскольку разработаны другие виды приспособлений с меньшим количеством побочных эффектов.
Второе поколение:
- ВМС второго поколения сделаны из пластика и металлов, которые оказывают контрацептивный эффект – меди, серебра, золота.
- Устройства повреждают сперматозоиды, мешают их продвижению по маточным трубам, поэтому вероятность забеременеть снижается.
Третье поколение:
- Гормональные внутриматочные спирали;
- Применяются в виде терапевтического и контрацептивного средства.
Устройства могут иметь разнообразные формы:
- Буквой «Т»;
- В виде круга или полукруга;
- В форме зонта;
- Напоминающие подкову.
Подбор устройства происходит с учетом анамнеза, веса, личных анатомических отличий, поэтому самостоятельно определить, какой вид вам подойдет, нельзя.
«Зонтик»

Полуовальную форму контрацептива именуют «зонтик» или «подковка». На внешних выступах спирали присутствуют маленькие шипы, которые прочно закрепляют контрацептив в матке, предотвращая выпадение устройства.
Кольцо

Круглые спирали называют «кольцом» или «полукольцом». В некоторых странах применяют только такие виды спиралей. В кольцеобразной спирали только один завиток и отсутствуют усики.
Т-образные

Т-образные спирали считаются очень удобными, легко устанавливаются, извлекаются и не доставляют дискомфорта при ношении. Устройство Т-образной формы наиболее прочно помещается в матку. Такой вид спирали отлично подойдет девушкам после кесарева.
Обзор лучших
Сегодня выделяют многочисленное количество различных ВМС. Они имеют различные названия. Какая же из внутриматочных спиралей лучше?
Нова Т
Спираль Т-образной формы, для изготовления используются такие материалы, как серебро и медь. Благодаря применению двух видов проволоки, эксплуатационный срок увеличивается до пяти лет.
Она подходит для женщин, несколько раз переживших родовую деятельность и ранее страдавших от воспалительных процессов в области половых органов. Средняя цена установки внутриматочного устройства Нова Т – 4 тысячи рублей.
Джайдес
Серебряная кольцевидная спираль Джайдес изготавливается в Байере, обладает эксплуатационным сроком в 3 года. Устройство запрещено устанавливать не рожавшим женщинам. В России Джайдес купить невозможно, в Украине стоимость составляет 2 тысячи гривен. В качестве побочного эффекта от использования выступает прекращение месячных.

Мультилоад – спираль в форме буквы «Т», разрешено использовать в период лактации. Бывает двух видов, которые различаются по толщине проволоки – 25 см и 37,5 см. Длительность использования 5-8 лет.
После установки спирали Мультилоад желательно воздержаться от использования антибактериальных средств тетрациклинового ряда. Стоимость около 4 тысяч рублей.
Юнона
ВМС Юнона представлена в форме подковы и буквы «Т». В качестве материала используют серебряную и золотую проволоку. Стоимость от 550 руб. до 4 тысяч рублей.
Мирена
Для изготовления внутриматочной использовалась Т-образная форма. Средство позиционируется, как лечебное устройство, применяется при расстройствах месячного цикла и эндометриозе. Длительность эксплуатации – 5 лет. Цена – 14 тысяч рублей.
Установка

Ставить спираль следуют по такому плану:
- Женщина размещается на кресле гинеколога;
- Во влагалище вводят зеркало, обрабатывают шейку матки антисептическим средством;
- Используя зонд, измеряют длину матки;
- Выполняется введение пластикового проводника;
- Используя поршень, ВМС выталкивают в полость матки;
- Во влагалище выполняется выведение нитей, которые подрезают до требуемой длины.
Нити (усики спирали) необходимы, чтобы контролировать нахождение устройства в полости матки.

После выполнения установки внутриматочной спирали, рекомендовано соблюдать ряд правил:
- Около 30 минут сидеть, вставать запрещается;
- Нельзя употреблять слабительные средства;
- Первые сутки не принимать ванну с горячей водой;
- Во время месячных нельзя применять тампоны.
Около двух недель придется воздержаться от сексуальной жизни. Категорически запрещено заниматься жестким сексом во избежание выпадения спирали.
Противопоказания
Установка внутриматочных спиралей имеет определенные противопоказания. Прежде чем использовать такой метод контрацепции следует изучить существующие противопоказания, которые делятся на абсолютные и относительные.

Абсолютные:
- Беременность;
- Онкология гениталий;
- Обострение воспалительных болезней гениталий;
- При активной половой жизни существует риск заразиться инфекциями, передающимися через секс;
- Кровотечения.
Относительные:
- Хронические формы воспалительных заболеваний матки;
- Месячные, протекающие с болезненными ощущениями;
- Слишком много выделений во время менструации;
- Недоразвитие матки;
- Ранее была эктопическая беременность;
- Искажение шейки;
- Анемия и иные заболевания крови;
- Сниженный тонус шейки матки;
- Отсутствие родовой деятельности в анамнезе.
Осложнения
В число осложнений после применения спирали, входят следующие:
- Повреждение шейки матки;
- Болезненные ощущения в период ;
- Сбой менструального цикла.
Не факт, что осложнения возникнут, но лучше с ними ознакомиться и быть к этому готовой.
Удаление спирали
Зачастую удаление внутриматочной спирали производится в середине месячного цикла. Процесс извлечения спирали не сопровождается обезболиванием. Чтобы убрать спираль используют специальный пинцет. Такой способ извлечения устройства считается наиболее простым, безопасным и безболезненным.
Случается, что спираль врастает в стенки матки. В таком случае ее извлечение затрудняется и происходит только путем выскабливания маточной полости с дальнейшей гистологической диагностикой.
Иногда требуется хирургическое вмешательство, если спираль расположена вблизи крупных сосудов, мочевого пузыря или вросла в ткани брюшной полости.
Какой бы ни была ситуация, выполнять удаление спирали должен только специалист. Самостоятельно это делать категорически запрещается.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
У каждой женщины приходит момент, когда она задумывается стать матерью. Но у многих девушек половая жизнь начинается раньше, чем они готовы к материнству, да и к семейной жизни вообще. Особенно у современных женщин планирование ребенка откладывается до полной реализации себя в других сферах жизни.
Ну а если женщина уже стала матерью, и может не один раз, то далеко немного находится желающих повторить данный подвиг еще десяток раз и рожать каждый год. Именно поэтому еще с древних времен люди приспосабливались к тому, чтобы не беременеть без желания. Для того, чтобы обмануть природу, придумывали незатейливые методы контрацепции (от латинского слова contraceptio – исключение). Начинали с различных эфирных масел , фруктовых соков, тампонов, примочек, прерванного контакта, тканевых мешочков (предшественник презерватива) и так далее.
Как видно, спираль влияет на все процессы, необходимые для зачатия:
- жизнедеятельность и скорость движения сперматозоидов;
- созревание яйцеклетки и овуляция;
- прикрепление плодного яйца к эндометрию.
Плюсы и минусы использования внутриматочных спиралей
| Преимущества ВМС | Недостатки ВМС |
| Удобно в использовании , спираль устанавливается на период от 3 до 10 лет и более. Не требуется ежедневных процедур, особого гигиенического ухода и питья таблеток по часам. Словом, в течение длительного времени про контрацепцию можно совсем не думать и не бояться нежеланной беременности, а наслаждаться своими сексуальными отношениями. | Подходит не для всех женщин , так как имеет ряд противопоказаний. У некоторых женщин спираль не приживается. |
| Высокоэффективный метод: беременность наступает только в 2 из 100 случаев. Более низкую эффективность дают инертные спирали, а при использовании гормональных внутриматочных систем риск забеременеть сводится к нулю. | Все же есть риск незапланированной беременности со спиралью. Кроме этого, спираль может выпасть и женщина этого может и не заметить. Но 100% результат дает только удаление придатков или перевязывание маточных труб и полный отказ от половой жизни. |
| Сохранение детородной функции непосредственно после удаления ВМС. | От использования негормональных спиралей рекомендуют воздержаться молодым и нерожавшим женщинам , так как в качестве побочного эффекта могут развиться воспалительные изменения в эндометрии матки и придатках, снижающие шансы забеременеть в будущем. |
| Не влияет на качество половой жизни, то есть на сексуальное влечение, половой акт для обоих партнеров и получение оргазма. | ВМС может стать причиной болезненных и обильных менструаций . В то время как гормональные спирали, наоборот, решают проблемы болезненных месячных. Но гестогеновые спирали могут привести к отсутствию менструации, что также негативно отражается на женском здоровье. |
| Низкая стоимость. На первый взгляд может показаться, что некоторые виды спиралей – это дорогое удовольствие. Но учитывая длительный период использования, этот метод будет намного экономичнее тех средств, которые требуют применения во время каждого полового акта, ежедневно и ежемесячно. | Возможны побочные эффекты от применения спиралей, к сожалению, их развитие не редкость. |
| ВМС могут быть использованы после родов в период лактации , когда оральные гормональные средства противопоказаны. | Повышает риск развития воспалительных процессов половых органов, также спираль не защищает от заболеваний, передающихся половым путем. |
Дополнительно для гормональных внутриматочных систем:
| Увеличивает риск развития внематочной беременности. Использование гормональных спиралей значительно снижают риск патологической беременности. |
| Процедура введения ВМС требует похода на прием гинеколога, приносит дискомфорт и болезненные ощущения , у нерожавших женщин болевой синдром особо выражен, иногда требуется местная анестезия. |
Показания к установке внутриматочной спирали
 1.
Временная или постоянная профилактика нежелательных беременностей особенно, если в семье уже есть дети. Внутриматочные средства идеально подходят для рожавших женщин, имеющих одного полового партнера, то есть для тех, у которых риск заражения венерическими заболеваниями очень низкий.
1.
Временная или постоянная профилактика нежелательных беременностей особенно, если в семье уже есть дети. Внутриматочные средства идеально подходят для рожавших женщин, имеющих одного полового партнера, то есть для тех, у которых риск заражения венерическими заболеваниями очень низкий.2. Частые нежелательные беременности, неэффективность или невнимательность женщины в применении других противозачаточных средств .
3. Предупреждение беременности после родов, особенно кесарева сечения, после медицинских абортов или самопроизвольных выкидышей , когда наступление следующей беременности временно не желательно.
4. Наличие у женщины временных или постоянных противопоказаний к беременности.
5. Наличие в семейном анамнезе генетических патологий, которые женщина не хочет передавать по наследству (гемофилия , муковисцидоз , синдром Дауна и многие другие),
6. Для гормональных внутриматочных спиралей – некоторые гинекологические патологии:
- миома матки , особенно если она сопровождается обильными кровянистыми выделениями и маточными кровотечениями ;
- обильные болезненные месячные ;
- заместительная терапия эстрогенами в начале менопаузы или после удаления придатков, в целях профилактики разрастания эндометрия.
Противопоказания

Абсолютные противопоказания к использованию всех внутриматочных спиралей
- Наличие беременности на любом сроке, подозрение о возможном наступлении беременности;
- онкологические патологии половых органов, а также рак молочной железы ;
- острые и хронические воспалительные заболевания женских половых органов: аднексит , кольпит , эндометрит , в том числе и послеродовый, сальпингит и так далее, включая наличие заболеваний, передающихся половым путем ;
- наличие в анамнезе внематочных беременностей;
- аллергически реакции на материалы, из которых изготовлена спираль;
- туберкулез половой системы;
Относительные противопоказания к использованию негормональных спиралей
- если у женщины еще нет детей;
- женщина ведет беспорядочную половую жизнь и относится к группе риска по заражению заболеваниями, передающимися половым путем;
- детский и подростковый возраст*;
- возраст женщины старше 65 лет;
- маточные кровотечения и обильные болезненные месячные;
- аномалии развития матки (например, двурогая матка);
- гематологические болезни (анемия , лейкоз , тромбоцитопения и прочие);
- разрастания эндометрия , эндометриоз;
- уретрит , цистит, пиелонефрит – острое или обострение хронического течения;
- доброкачественные опухоли матки и придатков (подслизистая миома и фибромиома матки);
- выпадение внутриматочной спирали или развитие побочных эффектов после предыдущего применения спирали.
Относительные противопоказания к использованию гормональных внутриматочных спиралей (систем):
- дисплазия шейки матки;
- аномалии развития матки;
- уретрит, цистит, пиелонефрит – острое или обострение хронического течения;
- фибромиома матки;
- заболевания печени , печеночная недостаточность ;
- тяжелые сердечно-сосудистые патологии: злокачественная артериальная гипертензия , состояние после инсульта или инфаркта , тяжелые пороки сердца ;
- мигрень;
- декомпенсированный (неконтролируемый) сахарный диабет ;
- тромбофлебиты нижних конечностей;
- возраст женщины старше 65 лет.
Когда можно поставить спираль после родов, кесарева сечения, аборта?
 Внутриматочную спираль можно поставить уже на 3-и сутки после неосложненных физиологических родов . Но обычно гинекологи рекомендуют подождать до окончания выделений лохий (в среднем 1-2 месяца). Так и безопаснее будет. После родов матка восстанавливается, поэтому раннее введение спирали увеличивает риск развития побочных эффектов и раннего отторжения устройства. Для начала использования гормональной внутриматочной системы нужно выдержать 2 месяца после рождения малыша, это необходимо не только для полного восстановления матки, но и нормализации гормонального фона.
Внутриматочную спираль можно поставить уже на 3-и сутки после неосложненных физиологических родов . Но обычно гинекологи рекомендуют подождать до окончания выделений лохий (в среднем 1-2 месяца). Так и безопаснее будет. После родов матка восстанавливается, поэтому раннее введение спирали увеличивает риск развития побочных эффектов и раннего отторжения устройства. Для начала использования гормональной внутриматочной системы нужно выдержать 2 месяца после рождения малыша, это необходимо не только для полного восстановления матки, но и нормализации гормонального фона.После операции кесарева сечения спираль можно будет установить в полость матки только через 3-6 месяцев. Необходимо время для того, чтобы сформировался послеоперационный рубец.
После же медицинского прерывания беременности (в сроке до 12 недель) ВМС лучше установить в течение семи дней после начала следующих после аборта месячных. Но врач-гинеколог может предложить установить спираль непосредственно сразу после проведенного аборта, не вставая с гинекологического кресла. Это возможно, но в таком случае значительно повышается риск развития побочных эффектов внутриматочной спирали, связанных с осложнениями самого аборта. После выкидыша решение о целесообразности и безопасности установки спирали принимает только врач, он индивидуально оценивает ситуацию, анализирует причину самопроизвольного аборта, взвешивает все за и против. В случае необходимости применения спирали после выкидыша ее устанавливают в полость матки во время следующей менструации.
Устанавливают ли внутриматочную спираль в возрасте после 40 лет?
Внутриматочная спираль может быть использована для любой женщины, у которой происходит овуляция, сохранен менструальный цикл и может наступить беременность. Гормональные внутриматочные системы устанавливаются и в период после наступления менопаузы для получения лечебного эффекта. Поэтому 40 лет – это не ограничение для использования ВМС. Согласно инструкции, ВМС не рекомендованы женщинам старше 65 лет, но это ограничение появилось только из-за недостаточного изучения применения внутриматочных спиралей в старшем возрасте.Как устанавливается внутриматочная спираль?
Внутриматочная спираль устанавливается только врачом-гинекологом в условиях гинекологического кабинета. Перед введением ВМС врач оценивает возможность и риск развития побочных эффектов применения данного контрацептива , разъясняет женщине о возможных реакциях организма на введение того или иного вида спирали. Перед тем как устанавливаются внутриматочные контрацептивы, женщине необходимо пройти обследование для полного исключения возможно наступившей беременности и противопоказаний.Желательное обследование перед установкой внутриматочной спирали:
- гинекологический осмотр и пальпация (прощупывание) молочных желез;
- мазок из влагалища, при необходимости посев на микрофлору ;
- цитологическое исследование мазков из шейки матки;
- УЗИ органов малого таза;
- в некоторых случаях тест на беременность или анализ крови на определение уровня ХГЧ ;
- УЗИ молочных желез (для женщин возрастом до 40 лет) или маммография (после 40 лет).
Подготовка к установке
Обычно специальной подготовки для введения спирали не требуется. При выявлении воспалительных заболеваний потребуется предварительно пройти курс соответствующей терапии.Непосредственно перед процедурой необходимо опорожнить мочевой пузырь .
На какой день менструации лучше устанавливать внутриматочную спираль?
Внутриматочные контрацептивы обычно устанавливают во время менструации или к ее окончанию, то есть в течение 7 суток от начала месячных. Оптимальным сроком является 3-4-е сутки. Это необходимо для того, чтобы не пропустить наступление беременности.Внутриматочная спираль может быть установлена в качестве экстренной контрацепции , то есть если женщина имела незащищенный половой акт и предполагает наступление нежелательной беременности. При этом устройство вводят в период после овуляции, это может предупредить прикрепление плодного яйца в 75% случаев.
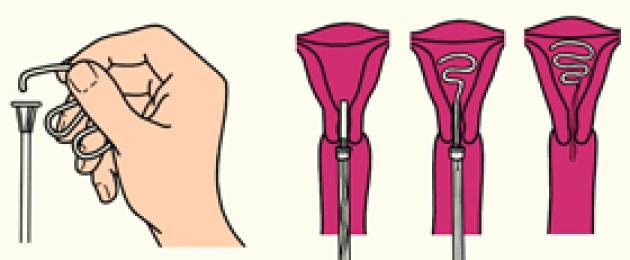
Техника введения внутриматочной спирали
Любая спираль, запакованная в вакуумную упаковку, является стерильной. Необходимо проверить срок годности. Спираль должна быть вскрыта непосредственно перед установкой, иначе она теряет свою стерильность и больше не может быть применена. ВМС – это средство одноразового использования, повторное ее использование категорически запрещено.В большинстве случаев местное обезболивание не требуется. Анестетики в области шейки матки могут быть использованы у нерожавших женщин и при установке гормональных внутриматочных систем, так как они шире.

Техника введения для различных видов спиралей может отличаться. Об особенностях установки каждой спирали подробно описано в инструкции устройства.
1.
Во влагалище вводятся гинекологическое зеркало, при помощи которого фиксируется шейка матки.
2.
Шейка матки обрабатывается дезинфицирующими средствами.
3.
При помощи специальных щипцов выпрямляется цервикальный канал (канал в шейке матки, связывающий влагалище с маткой), открывается шейка матки.
4.
Через цервикальный канал в полость матки вводится специальный зонд для точного измерения размеров длины матки.
5.
При необходимости шейку матки обезболивают (например, лидокаином или новокаином). К введению самой спирали приступают через 4-5 минут, когда подействует анестетик.
6.
Спираль вводится при помощи специального проводника с поршнем. На нем устанавливают кольцо на шкале соответственно размеру матки, это необходимо для того, чтобы не повредить ее стенки. Затем вводят проводник со спиралью в матку. Дойдя до соответствующей метки, доктор немного вытягивает поршень на себя для того, чтобы раскрылись плечики спирали. После этого спираль придвигают непосредственно к стенке дна матки. Когда гинеколог убедится в том, что устройство установлено правильно, проводник медленно и аккуратно вытягивается. При установке некоторых спиралей (например, кольцеобразных) раскрытие плечиков не требуется, поэтому спираль вводят до стенки дна матки, а затем просто вытягивают проводник.
7.
Во влагалище подрезаются нити спирали на расстоянии 2-3 см от шейки матки.
8.
Процедура окончена, обычно она занимает 5-10 минут.
Установка внутриматочной спирали – это больно?
Сама по себе процедура, конечно, неприятная, приносит некоторый дискомфорт. Но ощущаемая боль является терпимой, все зависит от болевого порога женщины. Эти ощущения можно сравнить с болезненной менструацией. Аборт и роды больнее.После установки внутриматочной спирали

Фото УЗИ: Внутриматочная спираль в полости матки.
- Матка полностью привыкает к ВМС в течение нескольких месяцев, поэтому в этот период могут наблюдаться некоторые изменения со стороны женского здоровья, необходимо прислушиваться к своему организму.
- В некоторых случаях потребуется курс антибактериальной терапии после введения спирали, например, при подозрении на хламидиоз , при наличии другой хронической инфекции мочеполовой системы.
- Кровянистые мажущие выделения и тянущие боли внизу живота или в спине могут беспокоить в течение 1 недели после введения спирали. Для снятия спазмов можно принимать Но-шпу .
- Гигиенический режим обычный, необходимо подмываться средствами для интимной гигиены дважды в сутки.
- Сексом можно заниматься только через 8-10 суток после установки внутриматочного устройства.
- В течение нескольких месяцев нельзя поднимать тяжести, интенсивно заниматься физическими нагрузками, перегреваться (сауна, баня , горячие ванны).
- Надо периодически прощупывать нити спирали, контролировать их длину, она не должна изменяться.
- Через 2 недели лучше посетить гинеколога для того, чтобы он посмотрел, все ли нормально.
- Менструации в первые месяцы после установки спирали могут быть болезненные и обильные. Со временем происходит нормализация месячных.
- При использовании гормональных внутриматочных систем через полгода или несколько лет возможно исчезновение менструации (аменорея). После первого выпадения цикла необходимо исключить беременность. Менструальный цикл восстановится сразу после удаления спирали.
- При наличии любых жалоб надо обратиться к врачу.
- В дальнейшем осмотр гинеколога необходим каждые 6-12 месяцев, как для любой здоровой женщины.
Может ли внутриматочная спираль выпасть?
При неправильной установке внутриматочного устройства или если оно не прижилось, внутриматочная спираль может выпасть. За этим надо следить. Наиболее часто выпадение ВМС наблюдается во время менструации или после тяжелых физических нагрузок. Поэтому важно контролировать, на месте ли нити спирали, осматривать гигиенические прокладки .Какой срок использования внутриматочной спирали?
 Срок, на который устанавливается внутриматочная контрацепция, отличается в зависимости от вида спирали.
Срок, на который устанавливается внутриматочная контрацепция, отличается в зависимости от вида спирали.- Инертные ВМС – обычно устанавливают на 2-3 года.
- Медные спирали – до 5 лет.
- Медные спирали с серебром и золотом – 7-10 лет и более.
- Гормональные внутриматочные системы – до 5 лет.
Использовать ВМС после истечения срока не рекомендовано из-за риска врастания спирали в ткани матки. Гормональные спирали теряют свои свойства из-за истощения запасов гормонального препарата. Это снижает эффективность внутриматочного устройства, что может привести к незапланированной беременности.
Внутриматочные спирали (медные, гормональные): установка, принцип действия, эффективность (индекс Перля), срок годности. Как проверить, на месте ли спираль - видео
Удаление и замена внутриматочной спирали
Показание к удалению ВМС:- истек срок использования, при этом возможна замена внутриматочной спирали;
- женщина планирует беременность ;
- возникли побочные эффекты от использования внутриматочной спирали.
Для удаления спирали часто не требуется обезболивание, местная анестезия потребуется при удалении или замене гормональных спиралей. Врач фиксирует шейку матки гинекологическим зеркалом, а затем при помощи специального инструмента (корцанга) захватывает нити спирали и аккуратно вытаскивает устройство, при этом осторожно растягивая шейку матки.
Обычно эта процедура проходит без затруднений, женщина испытывает меньше болевых ощущений, чем при введении спирали. Но бывают ситуации, когда спираль так просто не вытаскивается, тогда доктор расширяет цервикальный канал и облегчает удаление ВМС. Также можно столкнуться с проблемой обрыва нитей, тогда доктор вводит через шейку матки специальный крючок, с помощью которого удаляет инородное тело из полости матки.
Но бывают ситуации, когда доктор просто не обнаруживает нити спирали. Встает вопрос, есть ли спираль в матке вообще? Если да, то где она? Для этого женщине предлагают сделать УЗИ органов малого таза, при необходимости рентгенографию . Иногда бывают случаи, что спираль находится вне полости матки (при перфорации ее стенки), тогда срочно нужна лапароскопическая операция для извлечения инородного тела.
Замена спирали внутриматочной контрацепции может быть проведена сразу после удаления старой спирали, риск развития каких-либо осложнений при этом не повышается.
Особые указания перед удалением и заменой внутриматочной спирали:
- своевременная замена ВМС облегчает процедуру и гарантирует беспрерывное противозачаточное действие;
- процедуру лучше проводить во время месячных;
- удаление спирали во время овуляции или перед ней увеличивает риск наступления беременности;
- перед заменой спирали за 7 дней необходимо применять другие методы контрацепции (презерватив , оральные контрацептивы или сперматоцидные препараты), чтобы не допустить наступления нежеланной беременности.
Возможные побочные эффекты
 Внутриматочная спираль – это современный, удобный и эффективный метод контрацепции. Но это и инородное тело, на которое наш организм может отреагировать нежелательными реакциями. В большинстве случаев внутриматочная контрацепция переносится хорошо, но у некоторых женщин возможна непереносимость данного метода и развитие побочных эффектов, некоторые из которых могут сказаться на здоровье очень негативно и привести к тяжелым патологиям. Уменьшить риск развития данных побочных эффектов поможет выбор подходящего именно для этой женщины вида спирали, детальная оценка противопоказаний к ее введению, своевременное ее удаление и, безусловно, достаточный профессионализм гинеколога, который будет устанавливать данное устройство в полость матки.
Внутриматочная спираль – это современный, удобный и эффективный метод контрацепции. Но это и инородное тело, на которое наш организм может отреагировать нежелательными реакциями. В большинстве случаев внутриматочная контрацепция переносится хорошо, но у некоторых женщин возможна непереносимость данного метода и развитие побочных эффектов, некоторые из которых могут сказаться на здоровье очень негативно и привести к тяжелым патологиям. Уменьшить риск развития данных побочных эффектов поможет выбор подходящего именно для этой женщины вида спирали, детальная оценка противопоказаний к ее введению, своевременное ее удаление и, безусловно, достаточный профессионализм гинеколога, который будет устанавливать данное устройство в полость матки.Возможные побочные действия и осложнения при применении внутриматочной спирали
| Побочное действие | Причины развития | Как часто встречается? | Лечение побочных реакций |
| Боли внизу живота сразу после введения ВМС | Часто. |
|
|
| Выпадение спирали из полости матки или экспульсия |
| Часто. |
|
| Болезненные и обильные месячные |
| До 15%. |
|
Воспаление половых органов (кольпит, эндометрит, сальпингит, аднексит):
|
| До 1% случаев |
|
| Выраженные маточные кровотечения |
| Очень редко |
|
Анемия:
|
| Очень редко. |
|
| Развитие миомы |
| Редко. |
|
| Риск внематочной беременности |
| 1:1000 | Хирургическое лечение, удаление маточной трубы. |
| Болезненность во время полового акта, затруднение в достижении оргазма. |
| До 2%. | Удаление спирали или замена на гормональную ВМС. |
| Наступление беременности | Внутриматочная спираль не является 100% эффективным методом. | От 2 до 15%. | Индивидуальный подход. |
Перфорация (прокол) стенок матки:
| Повреждение стенок матки во время введения, эксплуатации и удаления спирали. Повышают риск перфорации матки:
| Очень редко. | Хирургическое лечение и экстренная медицинская помощь. |
| Врастание спирали в стенку матки |
| До 1 %. | Удаление спирали через шейку матки при помощи специального инструментария. Иногда может потребоваться лапароскопическая хирургическая операция. |
| Непереносимость меди или болезнь Вильсона | индивидуальная непереносимость или аллергия на медь. | Крайне редко. | Замена на другой вид контрацепции или гормональную внутриматочную спираль. |
Дополнительные побочные действия от применения гормональной внутриматочной системы (связанные с гормоном гестагеном):
- отсутствие месячных (аменорея), после удаления спирали менструальный цикл восстанавливается;
- Высокий риск внематочной беременности , необходим контроль УЗИ.
- Такая беременность может закончиться выкидышем на раннем сроке, что связано с действием спирали на эндометрий, к которому прикрепляется плодное яйцо.
- ВМС может стать причиной внутриутробного инфицирования плода, а также задержки внутриутробного развития и замирания беременности .
- Высокий риск пороков развития плода при беременности с гормональной спиралью.
Также на введение гестагена может развиться аллергическая реакция, требующая срочного удаления спирали из матки.
Внутриматочная спираль (ВМС): состав, действие, показания, возможные негативные последствия от применения - видео
Внутриматочная спираль (ВМС): механизм действия, опасные осложнения (мнение терапевта) - видео
Как может протекать беременность с внутриматочной спиралью?

Как уже стало понятно, внутриматочные контрацептивы не защищают на 100% от наступления беременности. У большинства таких "счастливиц" беременность протекает нормально, ребенок может самостоятельно протолкнуть спираль наружу во втором триместре и даже родиться с нею в руках, для некоторых деток это такая себе игрушка. Но не всегда все так гладко, и если женщина решила сохранить такую беременность, она должна быть готова и к различным проблемам.
Основные принципы ведения беременности со спиралью:
1.
Трудности возникают с диагностикой беременности, женщина уверена в своей контрацепции. А нарушения менструального цикла с ВМС не редкость, это приводит к тому, что беременность может диагностироваться поздно, когда аборт уже затруднен. Поэтому очень важно прислушиваться к своему организму и при малейших отклонениях, изменениях и намеках на беременность обратиться к врачу.
2.
По желанию женщины может быть проведен медицинский аборт.
3.
Спираль не является показанием к медицинскому прерыванию беременности. Выбор за женщиной, ведь в большинстве случаев беременность со спиралью протекает нормально и без осложнений. Но все же врач должен оценить возможные риски беременности и может порекомендовать ее прервать.
4.
ВМС во время беременности может быть удалена. Медную спираль часто не удаляют, так как она не влияет на развитие плода. Гормональная спираль всю беременность будет выделять гормоны, которые могут привести к аномалиям развития плода. Гинеколог может удалить спираль, если сохранены ее нити и она удаляется из матки легко и беспрепятственно.
5.
Такая беременность требует постоянного наблюдения со стороны врачей, необходим регулярный контроль УЗИ плода.
 Возможные риски беременности с внутриматочной спиралью:
Возможные риски беременности с внутриматочной спиралью:
Как выбрать хорошую внутриматочную спираль? Какая спираль лучше?
 Подбором вида спирали, ее размеров и производителя должен заниматься ваш гинеколог. Только он может определить показания и противопоказания использования того или иного внутриматочного контрацептива, индивидуальные особенности вашего организма. Но если женщина абсолютно здорова, то доктор может предоставить на выбор ВМС. Тогда возникает много вопросов.
Подбором вида спирали, ее размеров и производителя должен заниматься ваш гинеколог. Только он может определить показания и противопоказания использования того или иного внутриматочного контрацептива, индивидуальные особенности вашего организма. Но если женщина абсолютно здорова, то доктор может предоставить на выбор ВМС. Тогда возникает много вопросов."Какую спираль выбрать, медную или гормональную?" Здесь женщине нужно выбрать между эффективностью и возможными побочными реакциями. Гормональная спираль имеет больше возможных побочных действий, связанных с гестагеном, но они временные и через несколько месяцев прекращаются. А противозачаточный эффект от использования такой спирали намного выше. Если у женщины миома, то гормональная спираль – это метод не только контрацепции, но и лечения. У медной спирали с серебром и, особенно, с золотом эффективность выше, чем у обычного медного устройства, а риск развития побочных действий ниже, это такая себе середина между гормональной и медной спиралью.
"А сколько стоит внутриматочная спираль?" Для многих женщин вопрос экономичности имеет большое значение и определяет выбор спирали. Медные спирали намного дешевле гормональных систем. Также высокую стоимость имеют спирали с серебром и золотом.
"Какую спираль используют дольше?" Дольше всех можно использовать спирали с серебром и золотом, вплоть до 7-10 лет и более. Гормональные спирали обычно используют не более 5 лет.
"Какая спираль не будет влиять на следующие беременности?" Любая спираль может привести к проблемам с будущими беременностями, это и внематочная беременность, и бесплодие вследствие воспалительного процесса. Риск развития внематочной беременности во время использования ВМС выше у гормональных спиралей из-за действия гестагена. Медные спирали дают больший риск осложнений в виде воспаления матки и придатков. При удалении ВМС внематочная беременность чаще наступает после использования медных спиралей.
"Какая спираль безболезненная?" Во время установки и удаления спирали женщина испытывает некоторую боль. Но это не должно основательно повлиять на выбор ВМС. При введении гормональной системы эти болезненные ощущения более выражены, именно поэтому используют местную анестезию. Местный наркоз может быть проведен при введении медной спирали у женщин особо впечатлительных и эмоциональных.
Обзор различных современных внутриматочных спиралей: Юнона, Мирена, Голдлили, Мультилоад, Вектор экстра, спирали с золотом и серебром
| Название | Описание | Срок действия | ||